اصول الکتروکاردیوگرافی(EKG)
اصول الکتروکاردیوگرافی(EKG) ![]()
الکتروکاردیوگرافی یعنی ثبت فعالیت الکتریکی قلب به وسیله الکترودهایی که روی پوست بدن نصب می شوند.
کاغذهای EKG به صورت مدرج بوده و دو محور عمودی و افقی دارد . محور افقی ، نمایش دهنده ی زمان و محور عمودی نشان دهنده ولتاژ است . مربع های کوچک ( فاصله بین دو خط نازک ) فاصله زمانی معادل 04/0 ثانیه است . هر مربع کوچک حاشیه پررنگتری داشته که معادل 02/0 ثانیه است ( فاصله بین دو خط مشکی زخیم ).
استانداردهای EKG :
در ابتدای صفحه EKG علامت استانداردی وجود دارد :
قسمت عمودی این علامت که نشان دهنده ی ولتاژ است بایستی مقدار mlv 1 داشته باشد . بلند و کوتاه بودن این علامت اندازه قد QRS ها مؤثر است . قائمه بودن زاویه های این علامت استاندارد نکته دیگری است که باید به آن توجه کرد زیرا در صورت خراب بودن قلم دستگاه ممکن است قطعه های ST و PR به صورت کاذب ، غیرطبیعی ترسیم شوند . که در این حالت علامت استاندارد EKG زاویه های قائمه ندارد .
سرعت نرمال ثبت EKG mlm/s 25 است که در پایین نوار کاغذی EKG یادداشت می شود . اگر سرعت ثبت دستگاه EKG بالاتر از سرعت نرمال باشد . تمامی ایمپالس ها پهن و بزرگ ترسیم خواهد شد .
نحوه هدایت امواج دپلاریزه
امواج دپلاریزاسیون و تحریک های اولیه ابتدا از گره SA که خود به خود به حالت دپلاریزاسیون در می آیند شروع می شوند . این گره در قسمت اپی کاردیال دهلیز راست قرار دارد . سپس امواج دپلاریزاسیون در گره AV که در قسمت ساب اندوکارد و در نزدیک سمت تحتانی دهلیز راست قرار گرفته طی مسیر می کنند . بعد از گره AV الیاف عضلانی تخصص عمل یافته ای به نام هیس باندل وجود دارند که با سرعت بیشتری امواج الکتریکی را هدایت می کنند . تنه ی هیس باندل در سیتوم بین بطن به دو شاخه ، شاخه چپ (left bandle) و شاخه راست (right bandle) تقسیم می شود . باندل چپ به سمت راست سپتوم بین بطنی رفته و در بطن راست پخش می شود . باندل چپ بعد از زمان کوتاهی که در سپتوم بین بطنی طی می کند به دو شاخه ی قدامی و خلفی تقسیم می شود . شاخه چپ خلفی (left posterior) در خلف بطن چپ مانند بادبزن پخش می شود ولی شاخه چپ قدامی (Left Anterior) به صورت منفرد و متراکم در قدام بطن چپ قرار می گیرد.
تفسیر الکتروکاردیوگرام
برای تفسیر یک الکتروکاردیوگرام باید مراحل زیر طی شود :
- ریتم
- تعداد ضربان
- محور قلب
- موج P
- PR Interval ( فاصله بین P تا R )
- اندازه و جهت QRS
- قطعه ی ST
- T
تحلیل برداری الکتروکاردیوگرام طبیعی :
موج P
این موج نشان دهنده دپلاریزاسیون دهلیزی است . دپلاریزاسیون دهلیزی و به دنبال آن انقباض دهلیزها از گره ی سینوسی شروع شده و در تمام جهات بر روی دهلیزها پخش می شود . مدت P در حدود 08/0 ثانیه است و ولتاژ آن در هیچ لیدی نباید از 5/2میلی لیتر بیشتر باشد .
کمپلکس QRS
کمپلکس QRS نمایانگر دپلاریزاسیون بطن هاست اما این کمپلکس همچنان به عنوان انقباض بطنی در نظر گرفته می شود . کمپلکس QRS از سه موج Q ، R و S تشکیل شده است که از دپلاریزاسیون بطن ها در جهت های مختلف ناشی می شوند و اندازه ی هر کدام از این موج ها در EKG ، بسته به مکان اکترود تغییر می کند . در بطن ها به ترتیب سپتوم بین بطنی ، apex و سپس ناحیه قاعده قلب دپلاریزه می شوند .
در صورتی که امواج دپلایزاسیون به الکترود نزدیک شوند در EKG موج مثبت و در صورتی که از الکترود دور شوند موج منفی ثبت خواهد شد ( به عنوان مثال اگر الکترود در سما چپ قلب قرار گرفته باشد ، امواج دپلاریزاسیون بطنی به الکترود نزدیک شده و موج مثبت ثبت می گردد ولی در صورتی که الکترود در سمت راست قلب قرار داده شود این امواج از الکترود دور شده و یک موج ثبت می شود . )
در ابتدای کمپلکس QRS ، موج پاین رونده Q وجود دارد که در زیر خط ایزوایکتریک قرار می گیرد . به دنبال موج Q ، موج بالارونده R وجود دارد که در بالای خط ایزوالکتریک است . در انتهای موج R ، در زیر خط ایزوالکتریک موج S ثبت می گردد .
مدت زمان کمپلکس QRSنرمال 12/0 -04/0 ثانیه است .
در خواندن کمپلکس QRS در EKG نکات زیر باید رعایت گردد :
بسیار رایج است که حروف کوچک ( و نه بزرگ ) جهت بیان امواج کوچک در کمپلکس QRS استفاده شود . به عنوان مثال کمپلکس qR نشان دهنده ی موج کوچک q و موج بزرگ R است و با کمپلکس rS ، یک موج کوچک r و یک موج عمیق S را بیان می کند .
هر موج مثبتی که بالای خط ایزوالکتریک باشد ، موج R در نظر گرفته می شود . موج بالارونده و مثبت اول R و موج بالارونده و مثبت دوم R+ گفته می شود.
اگر پیش از موج Q یک بخش بالارونده در کمپلکس QRS دیده شود ، آن یک موج Q نیست و همیشه به طور قراردادی ، موج Q ( هر وقت وجود داشته باشد ) اولین موج در کمپلکس است .
هر موج پایین رونده ای که قبل از آن یک موج بالارونده وجود داشته باشد ، موج S است .
افتراق بین امواج پایین رونده Q و S ، در واقع بسته به این دارد که آنها قبل یا بعد از موج R آمده باشند . موج Q قبل از R اتفاق می افتد و موج S در ادامه موج R می آید .
در صورتی که تنها یک موج پایین رونده وجود داشته باشد ، با توجه به اینکه نمی توانیم مشخص کنیم که موج مذکور Q است یا S آن را موج QS در نظر می گیریم و اگر فقط یک موج بالاونده وجود داشته باشد ، آن را موج R می نامند .
موج T :
موج T نشاندهنده رپلاریزاسیون بطنی است و هم جهت با کمپلکس QRS و در بالای خط ایزوالکتریک قرار دارد .
با توجه به اینکه نخست سپتوم و سایر نواحی اندوکاردی و سپس اپی کارد دپلاریزه می شوند ، منطقی به نظر می رسد که نخست همین نواحی رپلاریزه شوند ؛ اما معمولاً چنین نمی شود زیرا انقباض سپنوم و سایر نواحی اندوکاردی طولانی تر است و لذا این نواحی کندتر از قسمت اعظم سطوح خارجی قلب رپلاریزه می شوند . بنابراین ابتدا نواحی اپی کارد و سپس اندوکارد رپلاریزه می شوند که سبب هم جهت بودن موج T یا کمپلکس QRS می گردد . علت ترتیب غیرعادی رپلاریزاسیون این است که فشار زیاد درون بطن ها در هنگام انقباض ، تا حدود زیادی جریان خون به اندوکارد را کم می کند و بدین ترتیب روند دپلاریزاسیون در نواحی اندوکاردی است .
بعد از موج T ، یک موج U وجود دارد که نشاندهنده ی رپلاریزاسیون الیاف بزرگتر است . این موج غالباً در EKG دیده نمی شود .
قطعه ی PR :
به خط ایزوالکتریک بین P و QRS قطعه ی PR گفته می شود که نشان دهنده ی دپلاریزاسیون آهسته در AV node است .
PR interval :
از شروع موج P تا شروع کمپلکس PR interval , QRS نامیده می شود که شامل دپلاریزاسیون دهلیزها و قطعه ی PR است . بازه ی زمانی نرمال PR interval 20/0 -12/0 ثانیه است .
در بعضی از اختلالات AV node ممکن است ایمپالس سریعتر از حالت معمول هدایت شده و PR interval کمتر از 12/0 ثانیه ثبت گردد . در بعضی دیگر از حالات نیز ممکن است AV node هیچ ایمپالس را از خود عبور نداده و موج P از کمپلکس QRS جدا شود .
قطعه ی ST :
از انتهای کمپلکس QRS با شروع موج T ، قطعه ی ST گفته می شود . این قطعه نمایانگر فاز کفه ( ورود یون های کلسیم به داخل سلول های قلبی ) در رپلاریزاسیون بطنی است . اگر قطعه ST از خط ایزوالکتریک بالاتر یا پایین تر قرار گیرد . معمولاً نشانه ای از یک پاتولوژی جدی است که ممکن است نشانگر مشکلات قلب و عروق باشد . ایسکمی ها و بیماری های کرونر که سبب اختلالات در رپلاریزاسیون سلول های قلبی می شوند تغییراتی در قطعه ی ST ایجاد می نمایند . در این حالت ممکن است قطعه ST پایین تر از خط ایزوالکتریک و نزولی بوده (Sloping Down) و یا به صورت بالارونده در بالای خط ایزوالکتریک قرار گیرد . (Up Sloping)
ST interval :
ST interval از شروع قطعه ی ST تا پایان موج T را شامل می شود .
J point :
J point نقطه ی ایزوالکتریک در انتهای کمپلکس QRS با شروع قطعه ی ST است که در بعضی از اختلالات قلبی ، j point در بالا یا پایین خط ایزوالکتریک قرار می گیرد .
تعیین تعداد ضربان قلب از روی EKG :
یکی از مسائل مهم در خواندن EKG ، تعیین تعداد ضربان قلب در دقیقه است که به دو صورت می توان آن را از روی الکتروکاردیوگرام تعیین کرد :
الف) تعداد ضربان قلب در دقیقه =
ب ) تعداد ضربان قلب در دقیقه =
در حالت نرمال و طبیعی همانند روش فوق ، استفاده از تعداد خانه های بین دو موج P جهت محاسبه ی Heart Rate تفاوتی با تعداد ضربان قلب ندارد ولی به دو علت زیر از کمپلکس های QRS جهت تعداد ضربان قلب استفاده می شود :
الف) گاهی اوقات به دلیل وجود بلوک و یا اختلالاتی دیگر به تعداد موج P ، کمپلکس QRS وجود ندارد .
ب) از نظر کلینیکی ، تعداد ضربان بطن است که Cardiac Output و فشارخون ایجاد می نماید .
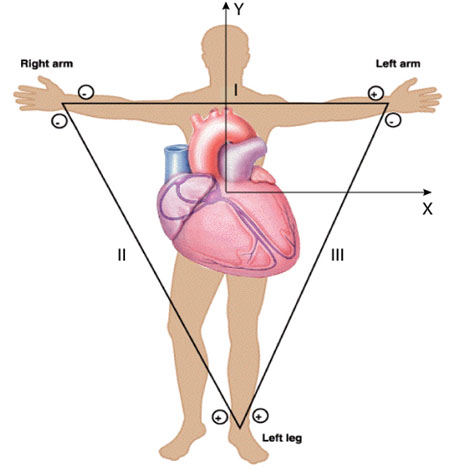
لیدهای الکتروکاردیوگرافی
12 لید ( اشتقاق ) قلبی وجود دارد که جهت ثبت الکتروکاردیوگرافی مورد استفاده قرار می گیرد .
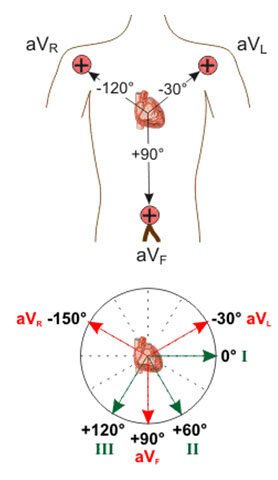
لیدهای تک قطبی اندام ها
aVR : در این حالت الکترود قرمز به دست راست بسته می شود .
aVL : در این لید الکترود زرد به دست چپ بسته می شود .
aVF : در این استقاق الکترود سبز به پای چپ وصل می شود .
لیدهای دو قطبی
اشتقاق های استاندارد دو قطبی به اتصالات الکتریکی بین اندام های بیمار و الکتروکاردیوگرافی جهت ثبت EKG گفته می شود .
لید I : در این اشتقاق الکترودها به دست راست و دست چپ وصل می شوند . الکترود منفی یا آند به دست راست و الکترودمثبت یا کاتد به دست چپ بسته می شود .
لید II : این اشتقاق بین دست راست و پای چپ می باشد . به دست راست الکترود منفی یا آند بسته می شود و به پای چپ الکترود مثبت یا کاتد .
لید III : این لید بین دست چپ و پای چپ بسته می شود . در این حالت به پای چپ الکترود مثبت و به دست چپ الکترود منفی بسته می شود .
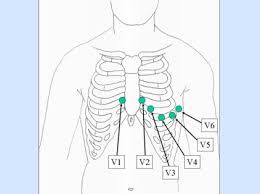
لیدهای سینه ای ( لیدهای پره کوردیال ) :
شش اشتقاق سینه ای وجود دارد که توسط شش الکترودی که روی سینه بیمار قرار دارند ثبت می شوند .
V1 : این اشتقاق در سمت راست استرنوم روی فضای بین دنده ای چهارم قرار می گیرد . زاویه استرنوم بهترین مارکر جهت پیدا کردن فضای بین دنده ای چهارم است . زاویه استرنوم در محاذات فضای بین دنده ای دوم می باشد ( این زاویه به صورت یک برجستگی در محل اتصال مانبریوم و تنه ی استرنوم قرار دارد . )
V2 : این لید در سمت چپ استرنوم روی فضای بین دنده ای چهارم نصب می شود .
V3 : لید V3 به صورت Oribe بین V2 و V4 قرار می گیرد .
V4 : در زیر Nipple روی فضای بین دنده ای پنجم ( تقاطع خط Midclavicular با فضای بین دنده ای پنجم ) وصل می شود .
V5 : این اشتقاق به صورت همسطح با V4 در تقاطع بین Anterior axilary و فضای بین دنده ای پنجم قرار می گیرد .
V6 : لید V6 به صورت همسطح با V4 در تقاطع Midaxilary line و فضای بین دنده ای پنجم نصب می شود .
در لیدهای سینه ای با توجه به اینکه دپلاریزاسیون عضله ی قلبی از جهت های مختلف ثبت می گردد ، کمپلکس QRS هم شکل های متفاوتی خواهد داشت .
به عنوان مثال الکتروکاردیوگرام ثبت شده از اشتقاق V1 در یک قلب طبیعی منفی است . چون الکترود سینه در این اشتقاق به قاعده ی قلب نزدیک تر است تا به نوک قلب و قاعده ی قلب در روند دپلاریزاسیون بطنی همسو با الکترونگاتیویته قرار دارد . ( الکترود کاتد روی بارهای منفی قرار گرفته است ) ولی کمپلکس QRS در اشتقاق V4 عمدتاً مثبت است چون الکترود سینه ای این لید در طول دپلاریزاسیون بطنی ، اغلب همسو با الکترودپوزیتیویته است . ( اغلب الکترود کاتد روی بارهای مثبت قرار گرفته است ) .
با توجه به اینکه V1 به دهلیز و بطن راست نزدیکتر است ، بنابراین اختلالات دهلیز و بطن راست را بهتر ثبت می نماید ولی اختلالات و بیماری های دهلیز و بطن چپ به وسیله ی اشتقاق V1 بهتر و راحت تر قابل تشخیص است .
تعیین محور قلب
محور قلب برآیند بردارهایی است که در اثر دپلاریزاسیون میوفیبریل ها در جهات مختلف ایجاد می شود که در حالت طبیعی به سمت پایین و چپ است چون بطن چپ قالب است ( اطلس الکتروکاردیوگرافی قارونی ، 1384)
جهت تعیین محور قلب از دو لید I و aVF استفاده می شود . این دو لید بر هم عمود اند . لید I بین دست راست و دست چپ قرار گرفته و محور افقی ( محور X ) را ایجاد می نماید و لید aVF که بر روی پای چپ وصل می شود محور عمودی ( محور y ) راایجاد کرده و عمود بر لید قلبی است . این دو محور چهار ربع تشکیل می دهند .
با توجه به اینکه قسمت عمده ی کمپلکس QRS در لید I مثبت است . تعداد خانه های این کمپلکس را شمرده و در قسمت مثبت محور X علامت می زنیم . قسمت عمده کمپلکس QRS در لید aVF هم مثبت بوده و همانند لید قبلی تعداد خانه های کمپلکس QRS را شمرده و در قسمت مثبت محور y علامت می زنیم اگر قسمتی از منحنی مثبت شده منفی باشد ، تعداد خانه های منفی را از بخش مثبت کم می کنیم تا پتانسیل مفید آن اشتقاق بدست آید . اگر پتانسیل مفید اشتقاق I مثبت باشد ، آن را در جهت مثبت بر روی محور اشتقاق مورد نظر رسم می کنیم . سپس بر روی نقاط یافت شده روی هر کدام از محورهای X و Y ، یک خط عمود بر آن نقطه رسم می کنیم . محل تلاقی این دو خط عمود ، محور قلب را نشان می دهد .
محور قلب در حالت طبیعی بین 0 درجه و 90 درجه قرار دارد . که هر چه انسان چاقتر و پیرتر باشد محور قلب بیشتر به سمت چپ یعنی به طرف صفر شیفت می کند ، اما هر چه بیمار لاغرتر و چربی دیافراگم کمتر باشد ، محور قلب نزدیک به +90 درجه است .
اگر کمپلکس QRS در لید I مثبت و لید aVF منفی باشد ، انحراف محور به سمت چپ وجود دارد ودر صورتی که کمپلکس QRS در لید I منفی و در لید aVF مثبت باشد انحراف محور به راست وجود دارد .
آریتمی ها وتشخیص انها درECG
با اینکه آریتمی از نظر لغوی به معنی بدون ریتم است ، ولی معمولاً به انواع اختلالات ریتم اشاره می کند یعنی هرگونه انحرافی از ریتم سینوسی طبیعی . برخی کتاب های واژه دیس ریتمی را به آریتمی ترجیح می دهند .
ریتمی سینوسی است که خصوصیات زیر را داشته باشد :
- موج های P یک شکل باشند چون در حالت طبیعی تمام امواج P از یک ناحیه منشأ می گیرند . ( گره SA ) پس P باید در لیدهای I و II مثبت باشد .
- به ازای هر P یک کمپلکس QRS وجود داشته باشد .
- زمان PR interval کمتر از 12/0 ثانیه نباشد .
ریتمی که خصوصیات فوق را نداشته باشد ریتمی غیرطبیعی بوده و آریتمی گفته می شود .
تعداد ضربان ریتم سینوسی نرمال بین 60 تا 100 ضربان در دقیقه است . در صورتی که ریتمی هر سه خصوصیات فوق را داشته باشد ولی تعداد ضربان قلب بیشتر از 100 باشد تاکیکاردی سینوسی و اگر تعداد ضربان کمتر از 60 باشد برادی کاردی سینوسی گفته می شود .
بلوک های دهلیزی بطنی
بلوک های دهلیزی – بطنی به 3 دسته تقسیم می شوند :
- بلوک های درجه اول
- بلوک های درجه دوم
- بلوک های درجه سوم
بلوک های دهلیزی – بطنی درجه اول:
بلوک دهلیزی – بطنی درجه اول به وسیله ی یک فاصله ی طولانی PR مشخص می گردد . ( S 0.20 < PR interval ) در این بلوک تمام ایمپالس های سینوسی به بطن منتقل می شوند ولی این امر با تأخیر همراه است . وقتی که PR خیلی طولانی شود . گاهی موج P بر روی موج T قبلی می افتد .
به طور کلی بیشترین علت ایجاد بلوک دهلیزی – بطنی درجه اول ، مسمومیت با دیگوکسین و inferior MI است . بلوک دهلیزی – بطنی درجه اول به طور فیزیولوژیک در ورزشکاران هم اتفاق می افتد .
بلوک های دهلیزی – بطنی درجه دوم:
در بلوک های دهلیزی – بطنی درجه دوم ، فقط بعضی از دپلاریزاسیون های دهلیزی ( امواج P ) به بطن ها منتقل می شوند ( پاسخ QRS ایجاد می نمایند ) در این نوع بلوک قبل از تمام کمپلکس های QRS موج P وجود دارد اما متعاقب تمام موج های P کمپلکس QRS دیده نمی شود .
( نسبت تعداد امواج P به تعداد کمپلکس های QRS معمولاً نسبت دو عدد صحیح کوچک است ( مانند 2 به 1 ، 3 به 1 ، 3 به 2 ))
بلوک دهلیزی – بطنی درجه سوم:
این بلوک ، بلوک کامل قلبی و یا AV dissociation هم گفته می شود . زیرا موج تحریکی قادر نیست از راه گره AV عبور کرده و از دهلیزها به بطن برسد . در صورتی که بطن ها ایمپالسی را دریافت نکنند ، پتانسیل عمل از کانون های اکتوپیک مثل سلول های پورکنژ تولید می شود و مدیریت بطن ها را به دست می گیرند . در نتیجه ریتم های دهلیزی و بطنی کاملاً مستقل از یکدیگر قرار می گیرند . موج های P با هم فاصله مساوی و شکل یکسانی دارند . QRS ها هم شکل بوده و فاصله ی برابری با هم دارند ولی هیچ ارتباطی بین امواج P و کمپلکس های QRS وجود ندارد .
بلوک کامل قلب در اثر بیماریهای کرونر ، فشارخون ، بیماری های مادرزادی قلبی ( مثل VSD ) در اثر مسمومیت با دیگوکسین دیده می شود . درمان بلوک های درجه سوم ، pacemaker است .
انقباض های زودرس
به مواردی که بطن زودتر از موعد مقرر منقبض می شود ، انقباض زودرس (Premature contraction) می گویند . اسامی دیگر آن عبارتند از اکستراسیستول (Extrasystol) ، ضربان زودرس (Premature beat) و ضربان نابجا (Ectopic beat) .
اکثر انقباض های زودرس ناشی از کانون های اکتوپیک ( نابجا ) در قلب هستند که ایمپالس هایی غیرطبیعی و ناهماهنگ با ریتم قلب از خود صادر می کنند . برخی از علل احتمالی کانون های اکتوپیک عبارتند از :
- نواحی موضعی ایسکمی
- پلاک های کوچک کلسیفیه در نقاط مختلف قلب که عضله ی قلبی مجاو خود را چنان می فشارند که برخی فیبرها تحریک می شوند .
- تحریک سمی گره AV ، دستگاه پورکنژ با میوکارد بر اثر داروها .
انقباض های زودرس ممکن است از دهلیزها ، گره AV و یا بطن ها سرچشمه بگیرند .
انقباض دهلیزی زودرس (premature Atrial contraction ) (PAC)
اکستراسیستول های دهلیزی نتیجه ی یک ضربان زودرس دهلیزی هستند که از یک نقطه دیگر در دهلیز به غیر از گره SA ایجاد شده و معمولاً به آن موج P می گویند . شکل موج P غالباً با شکل موج های P طبیعی تفاوت دارد زیرا مسیر تحریک شدن دهلیزی که از یک کانون اکتوپیک در دهلیزها شروع می شود با انتشار طبیعی موج تحریک ناشی از گره SA متفاوت است .
خصوصیات PAC
شکل کمپلکس QRS در ضربان زودرس معمولاً طبیعی است زیرا انتشار تحریک در بطن ها از راه مسیرهای طبیعی به انجام می رسد اما گاهی به صورت بلوک شاخه ی راست و یا بلوک شاخه ی چپ ( بیشتر به صورت بلوک شاخه ی راست است ) می باشد که اصطلاحاً به آن Aberration می گویند . علت این پدیده این است که هر وقت ضربان زودرس می آید ، شاخه راست هنوز در مرحله تحریک ناپذیری است در نتیجه توالی فعال شدن بطن ها ممکن است غیرطبیعی بوده و بنابراین این شکل کمپلکس QRS نیز ممکن است غیرطبیعی باشد .
بعد از کمپلکس PAC یک مکث جبرانی (Compensatory pause) وجود دارد . یعنی به خاطر این ضربان زودرس دهلیزی ، قلب مدتی به مرحله تحریک ناپذیری می رود .
در انقباض دهلیزی زودرس ، چون بطن ها فرصت کمی برای ذخیره خون داشته و به طور کامل پر نمی شوند ، مقدار حجم ضربه ای کاهش می یابد .
انقباض زودرس ناشی از گره یا باندل AV :
این انقباض زودرس فاقد موج P بوده و موج P بر روی کمپلکس QRS – T انقباض زودرس افتاده زیرا ایمپالس قلبی همزمان با حرکت به جلو و به درون بطن ها به عقب و درون دهلیزها نیز حرکت می کند .
انقباض بطنی زودرس (premature Ventricular contraction) (PVC) :
انقباض بطنی زودرس بیشتر در حالت های بوجود می آید که بیماری هایی تحریک ناپذیری سلول های بطنی راافزایش دهند .
خصوصیات کمپلکس PVC به شرح زیر است :
- معمولاً کمپلکس QRS به طور قابل توجهی طولانی و پهن می شود ، زیرا ایمپالس به جای سیستم پورکنژ از طریق عضلات بطن هدایت می شود که هدایت کننده های آهسته ای هستند .
- ولتاژ کمپلکس QRS زیاد است .
ولتاژ کمپلکس QRS زیاد است زیرا ایمپالس طبیعی تقریباً همزمان از هر دو بطن می گذرد و در نتیجه امواج دپلاریزاسیون دو طرف قلب طبیعی ( که قطبیت آنها عمدتاً به عکس هم است ) تا حدودی یکدیگر را در الکتروکاردیوگرام خنثی می کنند . اما هنگامی که PVC ایجاد می شود ، ایمپالس تقرییاً همیشه فقط در یک جهت حرکت می کند و لذا خنثی سازی اتفاق نمی افتد . بدین ترتیب تمام یا گوشه ای از یک بطن زودتر از بطن دیگر دپلاریزه می شود و این باعث پیدایش پتانسیل شدید الکتریکی می گردد .
پس تقریباً تمام موارد PVC ، پتانسیل موج T مخالف پتانسیل کمپلکس QRS است . زیرا کندی هدایت ایمپالس از طریق عضله قلبی باعث می شود رپلاریزاسیون از ناحیه شروع شود که زودتر دپلاریزه شده بود .
فیبریلاسیون دهلیزی و فیبریلاسیون بطنی
در بعضی شرایط عضله قلبی دچار نوعی انقباض فوق العاده نامنظم می گردد که در پیش راندن خون کاملاً نامؤثر است ، این نوع آریتمی ، فیبریلاسیون نامیده می شود که ممکن است دهلیزی یا بطنی باشد .
فیبریلاسیون دهلیزی
فیبریلاسیون دهلیزی نوعی آریتمی است که به صورت ایمپالس های سریع و تکرار شونده از کانون های مختلف و اکتوپیک دهلیزی ایجاد می شود . با توجه به اینکه دهلیزها با توالی عادی منقبض نمی شوند ، بنابراین به پر شدن بطن ها کمک نمی کنند . در EKG امواج P واضحی دیده نمی شوند و جای خود را به امواج مداوم اب نام امواج Fمی دهند . گره AV به فاصله ی نامنظمی فعال می گردد ، بنابراین هیچگونه فاصله مساوی بین کمپلکس های QRS در نتیجه انقباضات بطنی وجود ندارد . چون قدرت انقباض بستگی به فاصله بین ضربانات دارد ( زیرا فاصله ، زمان موجود برای پر شدن بطن ها را تعیین می کند ) نظم هم از نظر ریتم و هم از نظر قدرت ، فوق العاده نامنظم است .
یکی از شایع ترین علل فیبریلاسیون دهلیزی اتساع دهلیزهاست (بیماری های رماتیسم قلبی نارسایی های قلبی )
فیبریلاسیون بطنی (Ventricular Fibrillation ) (VF) :
در فیبریلاسیون بطنی دپلاریزاسیون متعددی وجود نداشته و به دنبال آن انقباض واحدی صورت نمی پذیرد . در این حالت خون فقط در داخل بطن ها جا به جا می شود و هیچ تغییر فشاری به وجود نمی آید؛ در نتیجه حجم ضربه ای بسیار کاهش یافته و بیمار ایست قلبی می کند . جهت درمان این آریتمی باید فقط در الکتروشوک و عملیات احیا استفاده کرد .
فیبریلاسیون بطنی یک اختلال ریتم کاملاً نامنظم و بی هدف و هیچ کمپلکس QRS موج P واضحی وجود ندارد و اصطلاحاً گفته می شود آنارشیسم (Anarchism ) وجود دارد .
چنین حالتی در آنفارکتوس میوکارد یا سکته قلبی (MI) و مسمومیت با دیژیتال ها ( مثل دیگوکسین) دیده می شود .
بلوک های شاخه ای
افزایش پهنای کمپلکس QRS (S 0.12 < QRS ) بیان کننده ی کاهش انتقال امواج دپلاریزاسیون و بلوک یکی از شاخه های دسته هیس ( چپ یا راست ) است .
الف) بلوک شاخه ای راست (Right Bandel Branch Block) (RBBB)
در بلوک شاخه ای راست ، ابتدا بطن چپ از طریق شاخه چپ ، دپلاریزه می شود ، سپس بطن راست با تأخیر نسبت به بطن چپ دپلاریزه می شود. از آن جا که شاخه راست ایمپالس را هدایت نمی کند ، پس ایمپالس از طریق الیاف میوکارد بطن چپ به الیاف میوکارد بطن راست می رسد و چون بطن راست با تأخیر و از طریق غیر شاخه ای دپلاریزه شده است ، در نتیجه کمپلکس QRS پهن می شود . بهترین اشتقاق برای تشخیص RBBB معمولاً اشتقاق V1 است و با اشتقاق V6 قابل مقایسه و تأیید است . قسمت اول QRS که مربوط به بطن چپ است معمولاً طبیعی می باشد ولی قسمت دوم QRS که مربوط به بطن راست است ، در بلوک شاخه ی راست پهن می شود .
مکانیسم ایجاد QRS پهن در بلوک شاخه ی راست :
امواج دپلاریزاسیون وقتی که به سپنوم می رسند ، ابتدا طرف چپ سپتوم دپلاریزه می شود . سپس در حالی که سمت راست هنوز رپلاریزه است و در سطح سپتوم جریانی از طرف چپ به طرف راست ( ازمنفی به مثبت ) برقرار می شود که اشتقاق V1 این امواج را به صورت موج R کوچک رسم می کند ، در صورتی که اشتقاق V6 این امواج را به صورت منفی و موج Q کوچک رسم می کند . سپس از طریق شاخه ی چپ تمام بطن چپ دپلاریزه می شود و محور بطن چپ از الکترود اشتقاق V1 دور شده و در اشتقاق V1 موج S و در اشتقاق V6 چون محور بطن چپ به آن نزدیک می شود ، موج R رسم می شود . سرانجام بطن راست از طریق الیاف میوکارد بطن چپ دپلاریزه می شود و چون محور بطن راست به V1 نزدیک شده موج R رسم می کند و در V1 به علت اینکه محور بطن راست از آن دور می شود ، به صورت S رسم می شود و چون دپلاریزاسیون در بطن ها با تأخیر انجام گرفته لذا QRS پهن می شود . بنابراین به جای کمپلکس QRS در لید V1 کمپلکس rSR' و در لید V6 ، qRS یافت می شود . در RBBB ، موج T هم معکوس می شود (invert T wave)
در بلوک شاخه ی راست انحراف به راست محور قلب دیده می شود .
تحلیل برداری انحراف محور به راست در بلوک شاخه ی راست : هنگامی که شاخه راست دچار بلوک می گردد . بطن چپ بسیار سریعتر از بطن راست دپلاریزه می شود ، به طوریکه تا پیش از شروع منفی شدن بطن راست ، بطن چپ به اندازه 0.01 ثانیه منفی بوده است بدین ترتیب برداری قوی به وجود می آید که سر منفی آن به سوی بطن چپ و سر مثبت آن به سوی بطن راست است ، به عبارت دیگر انحراف شدید محور به راست پدید می آید .
خلاصه خصوصیات RBBB :
- پهن شدن QRS (s 0.12 < QRS )
- کمپلکس rSR' به جای کمپلکس QRS در لید V1
- نمای S پهن و عمیق (Slurred S Wave) و کمپلکس qRS در لید V6
- انحراف محور به راست
- موج T معکوس (Invert T Wave) در لیدهای V1 و V6
بیماریهای عروق کرونر و هایپرتروفی بطن راست از علل مهم بلوک شاخه راست هستند .
همچنین در LBBB با همان مکانیسم انحراف محور قلب در RBBB ، انحراف به چپ محور قلب وجود دارد .
ب) بلوک شاخه ی چپ :
در بلوک شاخه ی چپ ، به طور غیر مستقیم و از طریق میوفیبریل های بطن راست دپلاریزه و در نتیجه QRS پهن می شود . در LBBB ، پهن شدن QRS هم در قسمت اول و هم در قسمت دوم کمپلکس QRS دیده می شود . بهترین اشتقاق جهت تشخیص بلوک شاخه ای چپ ، اشتقاق V6 است که با اشتقاق V1 قابل تأیید است . در اشتقاق V1 کمپلکس QRS منفی و پهن بوده ، S واضح دارد .
مکانیسم ایجاد QRS پهن در بلوک شاخه ی چپ
وقتی که ایمپالس از راه اصلی His پایین می آید ، دیواره سمت چپ سپتوم به علت بلوک شاخه چپ نمی تواند زودتر دپلاریزه شود ، در حالی که دیواره سمت راست ، زودتر دپلاریزه می شود و در سطح سپتوم جریانی از راست به چپ برقرار می شود ؛ چون از اشتقاق V1 دور می شود ، موج Q کوچک رسم می شود و از طرفی چون این جریان الکتریکی به اشتقاق V6 نزدیک می شود موج R کوچک می دهد . سپس بطن راست به علت سالم بودن شاخه راست ، دپلاریزه می شود و محور قلب راست به V1 نزدیک می شود . و از آنجا که بطن راست به علت نازکی جدار ، نمی تواند بار الکتریکی زیاد درست کند ، فقط به صورت R کوچک یا بک دندانه (notch) در V1 رسم می شود . در V6 هم به صورت S کوچک یا دندانه رسم می شود . پس از آن بطن چپ از طریق میوفیبریل های بطن راست دپلاریزه می شود و محور اصلی قلب را می سازد که از V1 دور می شود ، S عمیق می دنهد و به V6 نزدیک می شود ، که R بلند می دهد . بنابراین در LBBB به جای کمپلکس QRS در لید V6 کمپلکس rsR' (یا rR' ) و در لید V1 کمپلکس qrS ( یا rS ) وجود دارد .
گاهی وقتها بلوک در تنه اصلی شاخه چپ نیست بلکه در قسمت دیستال و پس از سپتوم است . در نتیجه سپتوم بین بطنی به طور طبیعی دپلاریزه می شود . ابتدا طرف چپ منفی شده و به سمت راست و جهت دپلاریزاسیون سپتوم چپ به راست بوده و جریان الکتریکی به سمت V1 نزدیک و از V6 دور می شود . در نتیجه جریان سپتوم به صورت r در V1 و q در V6 رسم می شود که اندازه r در V1 باید برابر با q در V6 باشد ، زیرا هر دو موج یک جریان را ثبت کرده اند . پس اگر LBBB در V1 با موج r شروع می شود و QRS پهن باشد ، به ما می فهماند که بلوک شاخه چپ در قسمت دیستال تر است .
خلاصه ویژگی های LBBB :
- پهن شدن QRS (s 0.12 <QRS )
- کمپلکس rSR' ( یا rS ) به جای کمپلکس QRS در لید V1
- کمپلکس qrS ( یا rS ) به جای کمپلکس QRS در لید V1
- انحراف محور به چپ
- موج T معکوس در لیدهای V1 و V2
همی بلوک ها (Hemiblocks) ( بلوک های ناکامل )
همی بلوک ها ، بلوک هایی هستند که به علت عدم خون رسانی به یکی از دو زیرشاخه ی قدامی و خلفی شاخه ی چپ هیس ایجاد می شوند .
زیرشاخه قدامی شاخه ی چپ هیس از شریان نزولی قدامی چپ (LAD) خون می گیرد . بخش پروگزیمال زیرشاخه خلفی شاخه چپ توسط شریان گره AV و شریان LAD خون می گیرد . بخش دیستال این زیرشاخه از شریان نزولی قدامی چپ و شریان نزولی خلفی (PDA ) تغذیه می شود .
انسداد هر کدام از این شریان ها منجر به بلوک زیرشاخه ی مربوطه می گردد .
بلوک شاخه ی قدامی چپ (Left Anterior Hemiblock) (LAHB)
انسداد شریان LADانفارکتوس قدامی و بلوک شاخه ی قدامی چپ می شود . در بلوک شاخه ی قدامی چپ به علت تأخیر هدایتی شاخه ی قدامی چپ ایجاد می شود . چون قسمت چپ و جانبی بطن چپ ، دیرتر از جاهای دیگر دپلاریزه می شود ، قسمت جانبی و بالای بطن چپ آخرین قسمتی خواهد بود که بار الکتریکی پیدا می کند . در نتیجه محور قلب را به سمت خودش می کشد ، یعنی محور قلب به چپ منحرف می شود . چون قسمت کمی از بطن چپ دیرتر دپلاریزه می شود . در نتیجه در پهنای QRS تغییری ایجاد نمی کند و QRS اغلب باریک است .
در QRS , LAHB لیدهای تحتانی (II , III, aVF ) منفی بوده و به صو رت rS است . ( چون امواج دپلاریزاسیون از طریق میوفیبریل های تحتانی به سمت قدام بخش خارجی بطن چپ می رود و با توجه به اینکه امواج دپلاریزاسیون از این لیدها دور می شود ، موج منفی ثبت می گردد )
در لیدهای سمت چپ (I , aVL) کمپلکس QRS به صورت مثبت و به شکل qR ثبت می گردد ( چون امواج دپلاریزاسیون از میوفیبریل ها به بخش خارجی بطن چپ نزدیک شده و موج مثبت ثبت می گردد . )
نکات بالینی : LAHBشایعترین بلوک داخل بطنی است که در ایسکمی ها و فشارخون دیده می شود .
خلاصه یافته های LAHB در EKG :
- انحراف محور به چپ
- QRS منفی در لیدهای تحتانی (aVF , III ,II) به صورت rS
- QRS مثبت در لیدهای چپ (I , aVL) به صورت qR
د)بلوک شاخه ی خلفی چپ (Left Posterior Hemiblock) (LPHB)
انسداد شریان های تغذیه کننده ی شاخه خلفی چپ سبب بلوک این شاخه می گردد . LPHB به علتن تأخیر هدایتی در شاخه های خلفی چپ ایجاد می شود در این حالت قسمت خلفی بطن چپ دیرتر از سایر قسمت های بطن چپ دپلاریزه می شود . درنتیجه محور قلب به سمت راست منحرف می شود . چون قسمت کوچکی از بطن دیرتر دپلاریزه می شود . پس QRS پهن نیست و باریک است . برعکس QRS, LAHB در لیدهای تحتانی (aVF, III , II) مثبت و به صورت qR و در لیدهای سمت چپ (I , aVL) منفی و به صورت rS است .
نکات بالینی : بلوک شاخه ی خلفی چپ ، یک بلوک نادر قلبی است و کمتر به صورت تنها وجود دارد و بیشتر با بلوک شاخه ی راست همراه است .
خلاصه یافته های LPHB در EKG :
- انحراف محور به راست
- QRS مثبت در لیدهای تحتانی (aVF , III , II) و به صورت qR
- QRS منفی در لیدهای سمت چپ (I , aVL) و به صورت rS
- اگر بیماری انحراف محور قلب به چپ داشت 3 تشخیص دارد :
الف) اگر ارتفاع QRS در لیدهای چپ بلند بود ، LVH ( هایپرتروفی بطن چپ ) وجود دارد .
ب) اگر عرض QRS زیاد بود ، LBBB وجود دارد .
ج) اگر هیچ کدام از موارد فوق نبود ، LAHB وجود دارد .
- اگر بیماری انحراف محور قلب به راست داشت 3 تشخیص مطرح است :
الف) اگر در V1 و V2 ، QRS بلند بود ، RVH ( هایپرتروفی بطن راست ) مطرح است .
ب) اگر عرض QRS زیاد بود ، RBBB وجود دارد .
ج) اگر هیچ یک از موارد فوق نبود ، LPHB مطرح است
بیماری های ایسکمیک قلبی
آناتومی عروق کرونر
خونرسانی قلب توسط شریان کرونری راست و شریان کرونری چپ صورت می گیرد . شریان کرونری راست بطن راست ، دهلیز راست و قسمت تحتانی قلب را تغذیه می کند . شریان کرونری چپ قدامی ( توسط شاخه ی LAD ) و ناحیه سپتال ( توسط شاخه ی LAD ) و قسمت خارجی ( توسط شاخه ی سیرکمفلکس) قلب را خون رسانی می کند .
ایسکمی و انفارکتوس
ایسکمی به معنی کاهش جریان خون است ( کاهش خون موجود در شریان های کرونری ) .
آنفارکتوس میوکارد به معنی انسداد کامل شریان کرونری است که می توانیم آن را در EKG تشخیص دهیم . الکتروکاردیوگرام همچنین به ما می گوید که کدام شریان کرونری مسدود شده است . تریاد آنفارکتوس عبارت است از ایسکمی ، آسیب و نکروز ؛ ولی هر یک از این سه مورد ممکن است به طور جداگانه ایجاد شود . آسیب ، نشان دهنده ی آنفارکتوس حاد میوکارد است که در EKG قابل ثبت می باشد . نکروز نمایانگر آنفارکتوس قدیمی میوکارد است که در این حالت سلول های میوکارد مرده ، نمی توانند دپلاریزه شوند .
نحوه ی یافتن محل ضایعه ی ایسکمی قلبی و شریان کرونر درگیر مربوط به آن
تغییرات پاتولوژیک EKG در لیدهای V4 , V3 , V2 , V1 ، نشان دهنده ی ضایعات ایسکیمک ناحیه ی Anterior قلبی و شریان LAD است . در صورتی این تغییرات فقط در لیدهای V2 , V1 صورت گرفته باشد محل ضایعه در سپتوم قلب و شریان LAD قرار دارد .
لیدهای V6 , V5 , I , aVL ضایعات ایسکمیک ناحیه ی Lateral قلب و شریان سیرکمفلکس چپ را بهتر نشان می دهد . اگر فقط لیدهای I , aVL ، تغییرات پاتولوژیک را نشان دهند . در این صورت ضایعه در قسمت High Lateral قلب اتفاق افتاده است .
ایسکمی ها و انفارکتوس های ناحیه Inferior قلب و شریان کرونری راست نیز به وسیله ی لیدهای aVF , III, II تشخیص داده می شوند .
|
شریان کرونری درگیر |
لیدهای نشان دهنده آن ضایعه |
محل ضایعه ی ایسکمیک |
|
LAD |
V4 , V3 , V2 , V1 |
Anterior ( قدامی ) |
|
LAD |
V2 , V1 |
Septal ( سپتوم) |
|
LCX |
V6 , V5 , I , aVL |
Lateral (خارجی) |
|
LCX |
I , aVL |
High Lateral |
|
RCA |
aVF , III , II |
Inferior ( تحتانی ) |
ایسکمی اسیب و نکروز
یکی از تغییرات واضح در میوکاردی که ایسکمی آن هنوز منجر به انفارکتوس نشده است ، سقوط قطعه (ST depression) ST و منفی شدن موج (invert wave) T در اشتقاق هایی است که عمود بر ایسکمی قرار دارد .
مکانیسم تغییرات T و ST در بیماران ایسکمیک :
در میوکارد ایسکمیک اولین نقطه ای که دپلاریزه شده بود ، اولین نقطه ای خواهد بود که رپلاریزه می شود بنابراین جهت دپلاریزاسیون و رپلاریزاسیون مخالف هم می شوند ، حال آن که قلب سالم نقطه ای که دپلاریزه می شود ، اولین نقطهی رپلاریزاسیون نیست بلکه آخرین نقطه ای که دپلاریزه شده اول رپلاریزه می شود . به دلیل این اختلاف دپلاریزاسیون و رپلاریزاسیون ، قطعه ی ST و موج T مخالف با موج R ایجاد می شود .
الکتروکاردیوگرام زیر ، Invert T wave , ST depression را در اشتقاق های V1 تا V4 نشان می دهد که مؤید Anterior Ischemia در قلب است .
آسیب (Injury)
آسیب نشان می دهد که افنارکتوس حاد میوکارد (Acute MI) اتفاق افتاده و آنزیم های قلبی در خون افزایش یافته است . بالا رفتن قطعه (ST Elevation ) ST نشان دهنده آسیب و انفارکتوس حاد میوکارد است .
حملات قلبی به دو تیپ زیر تقسیم می شوند که در هر دو تیپ میزان آنزیم های قلبی در خون افزایش می یابند:
الف ) (ST Elevation Myocardial Infarction) (STEMI) یا (Q-Wave Myocardial Infarction) Q-Wave MI
STEMI شدیدترین تیپ حمله قلبی است . در یک STEMI شریان کرونری کاملاً به وسیله لخته بسته می شود و در نتیجه تمامی عضلات قلبی که توسط آن شریان خونرسانی می شوند می میرند ( ضایعه Transmural) در این حالت در الکتروکاردیوگرام ، قطعه ST بالا رفته (ST Elevation) که نشان دهنده آسیب تعداد زیادی عضله قلبی است .
ب) (Non ST Elevatin Mycardial Infarction) NSTEMI یا (Non Q-Wave MI )
(Non Q-Wave Myocardial Infarction) این تیپ از حمله قلبی ، خفیف بوده و شدت کمتری دارد در NSTEMI لخته ی خون فقط بخشی از شریان کرونری را مسدود کرده و در نتیجه تنها بخشی از عضلات قلبی که توسط آن شریان خونرسانی می شوند می میرند (ضایعه ی Subendocardial ) . در این حالت برخلاف STEMI تغییرات پایین رونده ی قطعه (ST Deprssion) ST در EKG اتفاق می افتد .
در الکتروکاردیوگرام بعضی از لیدها ST Elevation و در بعضی ST Deprssion وجود دارد . در این نوع از نوارهای قلب باید به ST Elevation معطوف شد . چون ST Deprssion ها تصویر آینه ای از ST Elevation ها بوده و در لیدهای مقابل ST Elevation ثبت می شوند . با توجه به اینکه در این الکتروکاردیوگرام ST Elevation ها در لیدهای Inferior اتفاق افتاده است پس یک Inferior STEMI وجود دارد .
مثلاً در یک الکتروکاردیوگرام ST Elevation علاوه بر لیدهای Inferior ( لیدهای aVF , III , II ) در لیدهای V6 , V5 نیز وجود دارد که نشان دهنده ی Inferolateral ST Elevation Acute MI است .
اگر در نوار قلب ST Elevation در لیدهای (V4 , V3 , V2 , V1 ) Anterior اتفاق افتاده باشد مؤید یک Anterior MI است .
نکروز ( بافت مرده ) :
نکروز در انفارکتوس های قدیمی (Old MI) ( پس از چند ساعت تا چند روز پس از انفارکتوس ) صورت می گیرد و سبب تغییر پاتولوژیک موج Q می گردد . در حالت طبیعی دپلاریزاسیون بطنی از سپتوم بطن شروع و سپس به بطن راست و بعد به بطن چپ منتشر می شود . عدم وجود Q فیزیولوژیک در این لیدها غیرطبیعی و پاتولوژیک است .
دپلاریزاسیون سپتوم به صورت فیزیولوژیک از چپ به راست است و همین امر سبب ایجاد امواج بی اهمیت و بسیار کوچک Q ( کمتر از 0.04 ثانیه ) در اشتقاق های سمت چپ (V6 , V5 , I , aVL) می شود .
ویژگی های Q پاتولوژیک :
- وجود حتی یک Q کوچک در لیدهایی غیر از لیدهای سمت چپ ( در لیدهای سمت چپ (V6 , V5 , I , aVL ) به طور فیزیولوژیک Q وجود دارد ) .
- حداقل یک مربع کوچک (0.04 ثانیه) پهنا داشته باشد .
- حداقل 0.25 از ارتفاع R را تشکیل داده باشد ( عمق زیادی داشته باشد )
هایپرتروفی حفرات قلب
هایپرتروفی به معنای افزایش اندازه است که در مورد عضلات مثلاً میوکارد ، افزایش توده ی عضلانی هم در نظر گرفته می شود . هایپرتروفی یکی از حفره های قلب به صورت افزایش در ضخامت دیواره ی حفره و اتساع آن بروز می یابد .
هایپرتروفی دهلیز راست و چپ
از آنجا که موج P نمایانگر دپلاریزاسیون و انقباض هر دو دهلیز است . از بررسی موج P جهت هایپرتروفی دهلیزها استفاده می شود . اشتقاق V1 ، مستقیماً روی دهلیزها قرار دارد ، بنابراین بهترین اشتقاق برای دیدن هایپرتروفی دهلیزها در EKG ، اشتقاق V1 است زیرا تنها در V1 است که دپلاریزاسیون دهلیز چپ از دپلاریزاسیون دهلیز راست تمایز داده می شود و به همین دلیل در V1 موج P به صورت دوفازی (Biphasic) است . قسمت مثبت نشانه ی محور دهلیز راست بوده و قسمت منفی نشانه محور دهلیز چپ است . حال اگر قسمت مثبت واضح تر شود ، نشانه ی هایپرتروفی دهلیز راست و اگر قسمت منفی واضح تر شود نشانه هایپرتروفی دهلیز چپ است . لید II هم از لیدهای مناسب برای دیدن تغییرات موج P است . در این لید موج P فقط یک قله دارد که در بزرگی های دهلیز راست یا چپ ، شکل خاصی پیدا می کند .
هایپرتروفی دهلیز راست
در هایپرتروفی دهلیز راست موج P بلند ( برابر یا بیشتر از mm 2.5) در لید II وجود دارد . از آنجا که شایعترین علت بزرگی دهلیز راست ، پولمونری هایپرتنشن است . به این p بلند ، P پولمونر گفته می شود . بنابراین خصوصیات هایپرتروفی دهلیز راست در EKG به صورت زیر است .
الف ) بزرگ و واضح شدن بخش اول ( مثبت ) موج P در لید V1
ب) وجود موج P بلند و قله دارد ( برابر یا بیشتر از mm 2.5 ) در لید II
هایپرتروفی دهلیز چپ
در حالت طبیعی ، موج P لید II یک قله دارد . در هایپرتروفی دهلیز چپ ، موج بلند P لید II طولانی شده و زمانی برابر یا بیشتر از 0.12 ثانیه دارد . همچنین موج P در لید II دندانه دار شده و الگوی M Pattern را دارد . شایع ترین علت بزرگی دهلیز چپ تنگی دریچه میترال است . به همین دلیل به موج P پهن و دندانه دار در لید II موج P میترال نامیده می شود .
خصوصیات هایپرتروفی دهلیز چپ در EKG :
الف) بزرگی و واضح شدن بخش دوم ( منفی ) موج P در لید V1
ب) دندانه دار و طولانی شدن موج P ( برابر یا بیشتر از 0.12 ثانیه ) در لید II
هایپرتروفی بطن های راست و چپ :
عضله ی میوکاردی به دو صورت بزرگ می شود :
- ممکن است بزرگ و ضخیم شود .
- ممکن است نازک و دراز شود ( این حالت که گشادی میوکارد گفته می شود سبب افزایش حجم حفره ی مربوطه می گردد )
افزایش ولتاژ کمپلکس QRS در هایپرتروفی ای که عضلات میوکارد بزرگ و ضخیم شده اند و نیز در افزایش توده عضلانی قابل مشاهده است ولی در کاهش توده عضلانی و هایپرتروفی ای که در آن عضلات میوکارد نازک و دراز هستند ولتاژ کمپلکس QRS کاهش می یابد .
هایپرتروفی بطن راست
بزرگی بطن راست براساس تغییر محور الکتریکی قلب به سمت راست مثبت تر شدن QRS ( موج R بزرگ ) در اشتقاق های V2 , V1 مشخص می شود . گاهی بطن راست ممکن است با یک الگوی کشش (Strain Pattern) همراه باشد که در این صورت در اشتقاق های V2 , V1 قطعه ی STپایین رفته (ST Depression) و موج T به صورت منفی و خمیده شکل در می آید .
یافته های هایپرتروفی بطن راست در الکتروکاردیوگرام :
- انحراف محور به سمت راست
- موج R بزرگ در اشتقاق های QRS , V2 , V1
- ST Depression و موج T منفی در اشتقاق های V2 , V1 در صورت وجود کشش عضله بطن راست
هایپرتروفی بطن چپ
در این نوع از بزرگی حفره ی قلبی ، انحراف به چپ محور اتفاق می افتد . در هایپرتروفی بطن چپ موج R بلند در V6 , V5 ( بیش از mm26 ) و موج S عمیق در V1 ( بیش از mm 26 ) می شود با مجموع S در R , V1 در V6 پیش از mm mm35 می شود . در صورتی که بطن چپ همراه با Strain باشد در این حالت ST Depression و T منفی در لیدهای سمت چپ وجود دارد .
یافته های هایپرتروفی بطن چپ در الکتروکاردیوگرام
- انحراف محور به سمت چپ
- موج R بزرگ در لیدهای V6 , V5 و موج S عمیق در لید V1
- ST Depression و موج T منفی در اشتقاق های V6 , V5 در صورت وجود کشش عضله بطن چپ
پیس میکر(Pacemaker)
این دستگاه در مواردی گذاشته می شود که اختلال ریتم قلب به صورت بلوک کامل و یا بیماری سینوسی وجود داشته باشد . پیس میکر یا به صورت دایم و یا به صورت موقت گذاشته می شود .
پیس میکرها یا Demand ( نیاز بسته ) هستند ، یعنی چشم داشته ، QRS های زودرس را دیده و خاموش می شوند و هر وقت QRS نیاید ، پیس میکرها شروع به کار می کنند یا اینکه Fixe –Rate ( سرعت بسته ) هستند ، یعنی چشم نداشته و QRS ها را تشخیص نمی دهند و مرتب برای خود ایمپالس می فرستند مه البته این نوع خطرناک است و در صورت آمدن یک PVC ، ایمپالس پیس میکر ممکن است بر روی موج T ناشی از PVC بخورد و ایجاد تاکی کاردی و فیبریلاسیون بطنی نماید .
هر وقت QRS پهن و فاصله PR طولانی است پیس میکر موجب بروز ضربان می شود و هر وقت ریتم بیمار طبیعی بود ، پیس میکر خاموش شده است .
نقش پتاسیم و کلسیم رویECG
پتاسیم نقش مهمی در رپلاریزاسیون و نیز در حفظ دقیق پتانسیل استراحت دارد . هایپرکالمی سبب منفی تر شدن پتانسیل استراحت سلول قلبی و طول کشیدن مرحله دپلاریزاسیون سلول ها می گردد . در هایپوکالمی پتانسیل استراحت سلول های قلبی مثبت تر شده و کانون های خودکار بطنی به شدت تحریک پذیر می شوند و تاکی آریتمی های خطرناک ایجاد می گردد . همچنین هایپوکالمی سبب طولانی شدن مرحله رپلاریزاسیون می شود .
هایپوکالمی
هایپوکالمی به صورت موج U واضح ، موج P پهن ، پهن شدن QRS ، بلوک های شاخه ای و دهلیزی بطنی ، فیبریلاسیون بطنی و گاهی به صورت ایست قلبی است .
هایپرکالمی
در هایپرکالمی ، بلند و نوک تیز شدن موج T و پهن و مسطح شدن موج P دیده می شود .
کلسیم
یون های کلسیم در دپلاریزاسیون و رپلاریزاسیون ( فاز کفه ) نقش دارند . تغییرات میزان کلسیم خون در بیماریهای پاراتیروئید اتفاق می افتد . هایپوپاراتیروئیدی سبب هایپوکلسمی و هایپوپاراتیروئیدی سبب هایپورکلسمی می گردد .
هایپوکلسمی
هایپوکلسمی فاصله QT را طولانی می کند .
هایپرکلسمی
افزایش یون های کلسیم هم دپلاریزاسیون و هم رپلاریزاسیون بطنی را تسریع می کند . این موضوع به صورت فاصله QT کوتاه بروز می کند